Czym właściwie jest czułość i swoistość testów diagnostycznych? Pojęcie to ma różne znaczenia, szczególnie w czasie epidemii. Czym innym będzie czułość i swoistość, aby wykrywać chorobę COVID-19, czym innym, aby wykrywać obecność wirusa i wreszcie, czym innym, by ustalać, kto przeszedł infekcję SARS-CoV-2. Ujmując sprawę ogólniej, jeśli chcemy sprawdzić, czy ktoś jest chory na chorobę X, to idealny test diagnostyczny wykrywa wszystkich chorych. Mówimy wtedy, że ma 100% czułości. Równocześnie powinniśmy sprawdzić, czy czasem nie przypisujemy choroby X komuś, kto jest zdrowy lub ma chorobę Y. Jeśli nie ma takich błędów, to znaczy, że test ma 100% swoistości. Czy wobec tego testy genetyczne mogą z założenia być testami idealnymi, aby wykrywać chorych na COVID-19? Odpowiedź brzmi: nie! Z bardzo prostej przyczyny. Nie wszyscy zainfekowani wirusem SARS-CoV-2 mają chorobę COVID-19. Aktualnie wiemy, że może być więcej niż 50% bezobjawowych nosicieli. Wobec tego, jeśli do oceny testu diagnostycznego powstanie grupa kontrolna osób zdrowych, w której będzie dużo bezobjawowych nosicieli, to wykryjemy wśród nich patogen i powiemy na podstawie testu, który uznamy za służący samodzielnie do wykrywania COVID-19, że są chorzy, co jest oczywiście nieprawdą. Przykład pokazuje, że nie można wyłącznie na podstawie takiego badania mówić o tym, kto ma COVID-19, a kto nie ma. Czy więc robienie testów genetycznych jest jakimś błędem, czy rację mają ci, którzy twierdzą, że jest jakiś spisek COVID-owy? Odpowiedź ponownie brzmi: nie. Przecież nikt nie stawia diagnozy COVID-19 tylko na podstawie tego testu. Lekarz wykonuje wiele badań dodatkowych, aby potwierdzić lub wykluczyć tę czy inną chorobę. O sile testów genetycznych mówi natomiast chociażby to, że po wydaniu komuś wyniku pozytywnego, osoba taka przebywa w izolacji albo szpitalu, dopóki nie ma dwóch negatywnych wyników genetycznych. Najczęściej, zanim pojawią się dwa negatywne wyniki, jest seria kilku pozytywnych. Widać więc, że test nie kłamie, mówiąc kolokwialnie, bo gdyby kłamał, to pojawiałyby się naprzemiennie wyniki pozytywne i negatywne. Badanie genetyczne pozwala również stwierdzać, że miano wirusa („jego stężenie”) powoli spada u osób, których stan się poprawia.
W czasie rozmowy ze mną ktoś zaproponował, że dobry test diagnostyczny jest jak GPS. Myślę jednak, że przykład z GPS-em ma wady w przypadku COVID-19. Czasem to porównanie może się sprawdzić, ale nie zawsze. Cały problem rozbija się o to, jak działa współczesna diagnostyka. Jest ona bardzo rozbudowana. Lekarz nie ma do dyspozycji jednego GPS-u (testu, badania). Jest ich kilka, kilkanaście albo kilkadziesiąt, jeśli trzymać się tej analogii. Lekarz nie opiera się wyłącznie na wyniku badania PCR na SARS-CoV-2, aby powiedzieć, czy ktoś ma COVID-19. Te GPS-y mają różną wagę. Decyzja końcowa jest wypadkową wskazywania różnych punktów przez te GPS-y i ich wagi. Ogólnie ujmując, waga GPS-u zależy od czułości i swoistości testu diagnostycznego lub objawu. O ile testy diagnostyczne mają czasem 100% czułości i swoistości dla wykrywania chorób (bardzo rzadko taka sytuacja ma miejsce i tak nie jest z testem genetycznym SARS-CoV-2, aby wykrywać COVID-19), to praktycznie nie ma takich objawów (patognomonicznych). Objaw patognomoniczny to objaw występujący tylko w jednej chorobie. Dlatego tak ważne są testy diagnostyczne.
Co bardzo ważne w tym kontekście, to chociaż są osoby zdrowe z SARS-CoV-2, to praktycznie nie ma osób chorych na COVID-19, u których wynik testu PCR/genetycznego byłby negatywny. Ogólnie więc prawie zawsze jest jakiś niewielki odsetek błędnych decyzji przy, podkreślam, wykrywaniu choroby na podstawie zestawu danych: testu PCR i innych testów, objawów itd. Używając tych GPS-ów we właściwy sposób (test PCR to tylko jeden z nich), będziemy mieli około 5% pacjentów, którzy chorują na coś innego niż COVID-19, a my błędnie zdiagnozujemy u nich COVID-19. Analogicznie będzie około 5% osób z COVID-19, a my powiemy błędnie, że nie mają tej choroby. Dla każdej z osób znajdujących się w tych różnych 5% może to być czasem problem (chociaż nie zawsze, o czym za chwilę). Natomiast dla 95% osób z COVID-19 efekt tak przeprowadzonej diagnostyki będzie pozytywny, tj. będą właściwie leczeni. Co więcej, personel medyczny mający z nimi kontakt zostanie właściwie zabezpieczony do sprawowania opieki medycznej nad takimi pacjentami. Niemniej jednak należy zauważyć, że osoby z COVID-19 leczone są różnie. Warto więc pamiętać, że nie jest końcem pracy medyków ustalenie, kto ma COVID-19 i podanie tym wszystkim pacjentom jednego leku. Praktycznie o każdego pacjenta dba się trochę inaczej (personalizuje terapię), a często zupełnie inaczej, jeśli pacjent z COVID-19 ma współistniejące choroby. Jest również tak, że pacjent z zapaleniem płuc innym niż związane z infekcją SARS-CoV-2 otrzyma podobne leczenie, bo liczy się to, co się dzieje z takim pacjentem kompleksowo. Pojawia się zatem następne zagadnienie. W tym niewielkim odsetku (wspomnianym powyżej) komuś błędnie przypisze się COVID-19, a personel medyczny zatroszczy się o taką osobę, jak o każdą z COVID-19, ze szczególną uwagą. Takich błędów nie można lekceważyć, bo skutkuje to kwarantanną wśród bliskich, czasem podaniem nieoptymalnego leczenia, ale nie można ich też demonizować, szczególnie w trakcie pandemii.
Odnosząc się do problemu przyczyny śmierci i tego, czy to wirus SARS-CoV-2 „zabija”, jeśli pacjenci mają dodatkowe choroby, to przypomnę o HIV i AIDS. Wirus SARS-CoV-2, w przeciwieństwie do HIV, może zabić pacjenta samodzielnie, jeśli zniszczy np. odpowiednią liczbę komórek płuc. Problem diagnostyki COVID-19 przypomina jednak czasem problem diagnostyki AIDS. Czy HIV „zabija” pacjentów samodzielnie? Rzadko, bo HIV atakuje w pierwszej kolejności komórki, bez których można żyć, jeśli w środowisku nie byłoby dodatkowych patogenów, co jest oczywiście założeniem abstrakcyjnym. Najczęściej potrzebna jest jednak przynajmniej jakaś dodatkowa infekcja oportunistyczna, aby pacjent z AIDS umarł. Czy to jednak znaczy, że HIV nie powoduje AIDS? HIV jest w istocie przyczyną AIDS. Natomiast jako przyczynę śmierci u takiego pacjenta podaje się nie tylko AIDS, ale również chorobę, którą wywołał kolejny obok HIV patogen. Na szczęście coraz więcej pacjentów z AIDS, dzięki skutecznej terapii, umiera w coraz późniejszym wieku z przyczyn niezależnych od AIDS. Natomiast bez SARS-CoV-2 osoba z dodatkowymi chorobami jeszcze by nie umarła. W pewnym sensie SARS-CoV-2 przypomina więc czasem u osób z tzw. chorobami współistniejącymi dodatkową infekcję np. oportunistyczną u osób z AIDS. Oczywiście o wiele więcej osób, które nie mają dodatkowych chorób, umiera z powodu COVID-19, niż osób bez dodatkowej infekcji w przypadku AIDS. Dla porządku dodam, że SARS-CoV-2 nie jest patogenem oportunistycznym, bo atakuje skutecznie osoby bez niedoboru odporności.
Jest jeszcze jeden aspekt, być może nawet ważniejszy. Jak wspomniano na wstępie, w czasie epidemii pojęcia czułość i swoistość diagnostyczna stosuje się do różnych zadań. Po pierwsze tradycyjne, czyli by ocenić, kto jest chory. Po drugie, by ocenić, kto ma wirusa (patogen), a niekoniecznie jest chory. Wreszcie po trzecie, by ocenić, kto przeszedł infekcję. Dla każdego z tych zjawisk możemy wyznaczyć czułość i swoistość testu diagnostycznego. Należy zauważyć, że w chorobach zakaźnych sytuacja jest inna niż np. w chorobach onkologicznych. W diagnostyce onkologicznej wykrywamy, kto ma nowotwór, a kto nie. Mniej nas interesuje, kto go miał i już nie ma, poza badaniami populacyjnymi. Nie ma także w użyciu takiego pojęcia jak bezobjawowy nowotwór, chociaż jest pojęcie choroby w remisji czy wcześnie wykrytego nowotworu. Najważniejsze jest jednak to, że nowotworem nie można się zarazić. W czasie epidemii nie liczy się natomiast tylko to, kto jest chory. Nie chodzi więc wyłącznie o czułość i specyficzność diagnostyczną wykrywania chorych. Szczególnie istotne jest wykrywanie nosicieli nawet, a może zwłaszcza, jeśli nie są chorzy. Spróbuję to mocniej wyrazić trochę żartobliwie i napiszę, że „nosicielem” (chociaż stoi w miejscu) może być też bankomat, a bankomat na pewno nie choruje. Test RT-PCR wychwytuje nosiciela czy nawet obiekt nosicielski i hamuje zarażanie kolejnych osób. Może to brutalne, ale perspektywicznie w czasie epidemii to jest nawet ważniejsze niż wykrywanie COVID-19. Tym ważniejsze, im więcej jest osób bezobjawowych, które mogą jednak zarażać. Co z tego, że nosiciel nie choruje, skoro zaraża, czyli istnieje w nim potencjał do wywołania choroby u kogoś wrażliwego na patogen? Traktując populację jako zbiór osób, uznać należy, że potencjał do wywołania choroby w zbiorze jest, nawet jeśli jest zdrowy nosiciel i tylko podatni na chorobę. Jeśli materiał jest właściwie pobrany i dostarczony, to czułość i specyficzność dla testu genetycznego w celu wykrycia, kto ma wirusa (a nie chorobę), wynosi około 99%. Badania RT-PCR jest tak czułe analitycznie (co to znaczy opisano na samym końcu, można wykryć nawet jedną molekułę RNA wirusa), że możemy pulować (mieszać ze sobą materiał od bardzo wielu osób) podejrzanych o to, że są zainfekowane do jednej próbki. Ten sposób pozwala na wielokrotne zwiększenie liczby badanych w krótkim czasie. Jeśli jednak wykryjemy w takiej mieszaninie wynik pozytywny, to oczywiście musimy wrócić do badania wszystkich pacjentów, od których materiał został pobrany i zmieszany, aby stwierdzić, kto z nich jest zainfekowany. Jeśli jednak wynik mieszaniny próbek jest negatywny (brak RNA wirusa), to nie musimy robić badań osobom, których materiał znalazł się w takiej negatywnej mieszaninie. W tym przypadku znowu metody inwigilacji bardzo pomogą, aby mieszać próbki od właściwych osób. Dzielić je na grupy o coraz większym stopniu zagrożenia wynikiem pozytywnym. Im większe ryzyko takiego wyniku, tym mniej próbek można pulować. Projekt taki bez inwigilacji metodami ICT (information and communications technology) prowadzi w Polsce Instytut Nenckiego PAN (SONAR). W podobny sposób również dokonuje się badania ścieków komunalnych. Mówienie w tym przypadku o czułości i swoistości testu w klasycznym rozumieniu tego pojęcia zmienia początkowo sens, bo nie ma ono zastosowania do jednostki, ale małych kilku czy kilkunastoosobowych populacji pulowania próbek lub nawet całego kondominium czy „blokowiska” (ścieki).
Warto sobie uzmysłowić jeszcze jedno, aby przybliżyć pojęcia czułości i swoistości w czasie epidemii. Teoretycznie można to pojęcie wyznaczać dowolny markerom. Nie zawsze to jednak jest robione. Jeśli trzymać się tych pojęć matematycznie, to czułość i swoistość można wyznaczyć nawet dla samego badania populacyjnego, którym jest analiza wskazująca, gdzie znajdują się telefony obywateli, ich karty kredytowe i kogo gdzie widać w kamerach monitoringu. Chociaż może to dziwić, to jest to całkiem skuteczny wstępny test do wyznaczenia domyślnych populacji osób zainfekowanych – populacji, które powinny być badane np. za pomocą testu genetycznego i izolowane w pierwszej kolejności. Jeśli nie ma jeszcze możliwości wykonywania wielu testów genetycznych, to już ich izolacja da bardzo wiele. Co prawda swoistość takiego wstępnego testu, aby ustalić, kto ma infekcję SARS-CoV-2, jest bardzo skromna, nawet kilka procent. W grupie oznaczonej jako potencjalni nosiciele czy chorzy znajdzie się większość osób niezainfekowanych, a po przedłużaniu czasu trwania epidemii – nawet osoby, które przeszły już infekcję. Natomiast czułość może być bardzo wysoka, nawet 100%, w tym sensie, że wychwycimy wszystkich, którzy mogą być zainfekowani, bo mieli kontakt z chorym lub nosicielem, a nawet biorąc pod uwagę karty kredytowe, obiektem nosicielskim. Dzięki temu i masowemu testowaniu, głównie PCR, w Korei Południowej nie była konieczna izolacja społeczna wszystkich. Koreańczycy nie musieli pytać w mediach społecznościowych, kto jechał jakimś autobusem albo był w teatrze na przedstawieniu. W Polsce też mamy grupy w kwarantannie i objętych nadzorem epidemiologicznym, pomimo że nie prowadzi się takiej inwigilacji jak w Korei, ale wiemy oczywiście, kto pracuje w jakimś zakładzie pracy. W sumie więc podobne podejście zastosowano u górników i ich rodzin. Nikt jednak nie zdobywa się na to, żeby mówić o tym, że takie działania należą stricte do diagnostyki i wyznaczać formalnie czułość i swoistość dla wykrycia, kto jest zainfekowany SARS-CoV-2. Myślę jednak, że to będzie rozważane przed następną groźniejszą epidemią. Bo ta, z cały szacunkiem dla ofiar COVID-19, może być jednak jak sparing partner. W Polsce świadomość, chociażby ABW, o tym, jak bardzo bezpieczeństwo Państwa zależy od takich działań, ulega poprawie.
Odróżnijmy więc bardzo wyraźnie dwie kwestie: opanowanie epidemii versus leczenie chorych. Dla leczenia liczy się ustalenie, czy ktoś ma COVID-19, bo właściwa diagnostyka pomaga w doborze terapii. Chorego podłącza się jednak do respiratora nie dlatego, że ma pozytywny wynik testu genetycznego na SARS-CoV-2. Natomiast dla opanowania epidemii liczy się po pierwsze to, kto ma SARS-CoV-2 i tu błędów praktycznie nie ma. Właściwie przeprowadzone testy genetyczne w tym względzie sprawdzają się bardzo dobrze.
Gdzie w tym wszystkim są testy serologiczne, czyli testy wykrywające przeciwciała przeciwko SARS-CoV-2? Jest to dość skomplikowane. Czy można je stosować do wykrywania chorych na COVID-19? Odpowiedź brzmi: raczej nie. W ostateczności przy braku wyników RT-PCR, biorąc pod uwagę przeciwciała klasy IgM. Wyników fałszywie negatywnych przy tradycyjnym kryterium będzie bardzo dużo z uwagi na to, że nie każdy chory ma przeciwciała. Badanie serologiczne ELISA może mieć pewien sens przy monitorowaniu przebiegu choroby i doborze terapii – szczególnie jeśli zastosowane ma być osocze ozdrowieńców. Czy można stosować testy serologiczne, żeby powiedzieć, kto ma wirusa? Odpowiedź brzmi: dla pojedynczej zdrowej osoby lepiej nie. Szukając przeciwciał, nie wykrywamy przecież wirusa. Nie nadawajmy testom nieadekwatnych zastosowań. Bo oczywiste jest, że wtedy wystawimy je w pewnym sensie na pośmiewisko. Test do wykrywania wirusa ma wykrywać w domyśle obecność wirusa, czyli jakąś jego molekułę, a nie coś, co czasem, i to rzadko, towarzyszy jego obecności. Osoba zdrowa podejrzana o nosicielstwo nie wymaga tak szybkich decyzji medycznych, jak osoba poważnie chora. Możemy objąć ją kwarantanną, czekając spokojnie na wyniki badania RT-PCR, zamiast opierać się na badaniu czegoś, co w swej istocie nie może wykrywać wirusa. Jeśli natomiast na początku epidemii pracodawca przebada stu pracowników serologicznym testem kasetkowym i wykryje kilka osób pozytywnych (tu pozytywny to osoba z przeciwciałami), to może to stanowić ostrzeżenie, że powinno się ten zespół konkretnie przebadać za pomocą testu genetycznego, nawet jeśli pracownicy nie mają objawów. Test ten mógłby więc odegrać pomocniczą rolę populacyjną np. wraz z metodami inwigilacji. Z punktu widzenia populacji, a nie pojedynczej osoby, nawet duża liczba wyników fałszywie pozytywnych i negatywnych może być dopuszczalna. Jeszcze jedno, nawet ważniejsze zagadnienie. Dlaczego powyżej sformułowano zastrzeżenie na początku epidemii? W miarę czasu przybywa osób, które przeszły infekcję i dlatego mają przeciwciała przeciwko SARS-CoV-2. Taka sama sytuacja będzie po zastosowaniu szczepionki (o ile taka powstanie). Odsetek wyników fałszywie pozytywnych byłby z czasem coraz większy, gdyby przyjąć obecność przeciwciał jako kryterium COVID-19 czy samej obecności wirusa. Byłoby to o tyle absurdalne, że obecność choroby czy wirusa zaczęlibyśmy przypisywać osobom, które najpewniej są odporne na infekcję. Do czego więc przydatne są naprawdę testy serologiczne? Przede wszystkim do ustalenia, kto przeszedł infekcję SARS-CoV-2 (przeciwciała klasy IgG). Opisano to dokładniej w tym artykule.
W całej sprawie, poza czułością diagnostyczną, która jest wartością wyrażoną w procentach, odgrywa jeszcze rolę czułość analityczna. Najprościej ujmując, czułość analityczna mówi, ile możemy wykryć molekuł danego markera diagnostycznego. W przypadku testów genetycznych jest ona maksymalna, czyli możemy wykryć teoretycznie nawet jedną molekułę RNA wirusa. W przypadku testów serologicznych jest inaczej. Tu wykrywa się molekuły przeciwciał. Testy kasetkowe nie oferują takiej czułości jak np. testy serologiczne ELISA. To przekłada się na ich czułość diagnostyczną. Bo, co do zasady, za pomocą dobrego testu ELISA będzie łatwiej wykryć, kto przeszedł infekcję, niż za pomocą testu kasetkowego, który nie wykryje przeciwciał, jeśli ich stężenie jest niskie. Zaletą serologicznych testów kasetkowych jest bez wątpienia to, że można je ewentualnie rozesłać do domów czy sprzedawać w aptekach.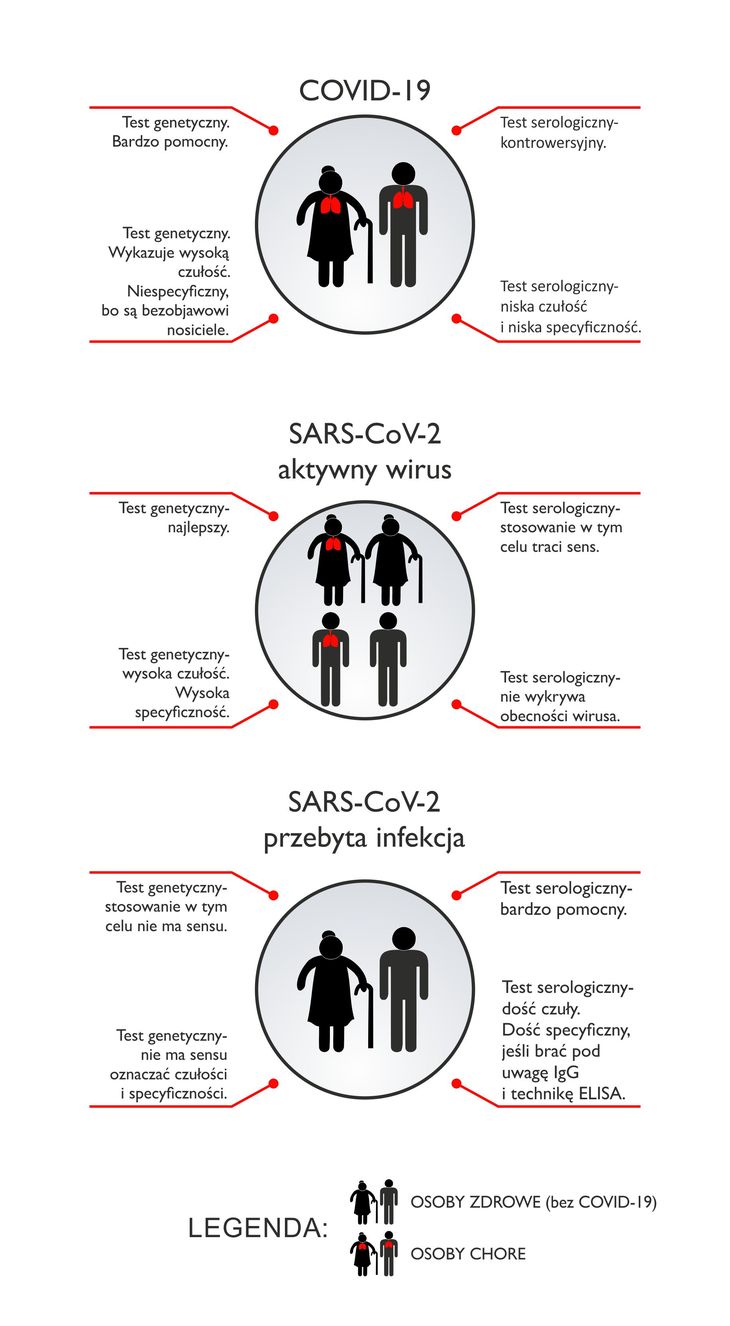
Należy dopowiedzieć jeszcze jedną rzecz. Wyniki badań ogólnych (gorączka, duszność itp.) i wyniki różnych testów układają się zazwyczaj w pewną logiczną całość, czyli np. powolnemu spadkowi miana wirusa towarzyszy pojawienie się przeciwciał i poprawa stanu pacjentów. Osoby bez kontaktu z chorymi, nosicielami i obiektami nosicielskimi oczywiście nie chorują. Uzmysławia to może lepiej, jak współpracują ze sobą różne GPS-y.
Podsumowując, test genetyczny doskonale sprawdza się do wykrywania, kto ma wirusa SARS-CoV-2. Test genetyczny pomaga stwierdzić, kto jest chory na COVID-19. Z kolei testy serologiczne sprawdzają się najlepiej przy ustalaniu, kto przeszedł infekcję SARS-CoV-2. Powyższy tekst zawiera tylko urywek informacji dotyczących diagnostyki zakażeń SARS-CoV-2 i diagnostyki COVID-19, jak również zastosowania testów genetycznych i serologicznych w ocenie zjawisk towarzyszących epidemii.
Autor: Piotr Rieske, diagnosta laboratoryjny, współzałożyciel spółek Celther Polska i Personather, profesor tytularny, kierownik Zakładu Biologii Nowotworów na Uniwersytecie Medycznym w Łodzi























KOMENTARZE