Skuteczność i bezpieczeństwo szczepionek mierzone są w randomizowanych (ang. double-blind study), kontrolowanych badaniach klinicznych i opierają się na tym, ile z zaszczepionych osób uzyskało zakładany wynik (hipoteza zerowa) w porównaniu z liczbą osób o tożsamym rezultacie, które otrzymały placebo (szczepionkę pozorowaną). Po zakończeniu badania liczba chorych w obu grupach jest porównywana w celu obliczenia względnego ryzyka zachorowania w zależności od tego, czy badani otrzymali szczepionkę, czy nie. Skuteczność jest miarą tego, jak bardzo szczepionka obniża ryzyko zachorowania. Jeśli szczepionka ma wysoką skuteczność, choruje znacznie mniej osób w grupie, która otrzymała szczepionkę, niż w grupie, która otrzymała placebo. Badania kliniczne obejmują grupę reprezentatywną danego społeczeństwa w szerokim przedziale wiekowym, obu płci, różnych grup etnicznych oraz osoby ze znanymi schorzeniami. Równocześnie z analizą skuteczności szczepionek prowadzony jest monitoring poszczepiennych zdarzeń niepożądanych. Obserwacja ilościowa jest połączona z badaniem jakościowym, dzięki czemu końcowe informacje pozwalają oszacować poziom bezpieczeństwa danej szczepionki. Oba typy badań są konieczne, aby szczepionka została zaakceptowana przez agencje rejestrujące leki (EMA, FDA) do powszechnego użycia. Korzyści wynikające z przyjęcia szczepionki przeciwko COVID-19 znacząco przewyższają ryzyko wynikające z ich podania.
Wstęp
Koronawirusy (Coronaviridae) to rodzina wirusów, które mogą powodować u ludzi choroby, takie jak przeziębienie, zespół ostrej niewydolności oddechowej (SARS) i bliskowschodni zespół niewydolności oddechowej (MERS). W 2019 r. w Chinach zidentyfikowano nową odmianę koronawirusa, powodującą zespół ostrej niewydolności oddechowej (SARS-CoV-2) [1]. U większości zarażonych osób rozwijają się objawy o łagodnym lub umiarkowanym nasileniu. Niektóre osoby zakażone wirusem przechodzą chorobę bezobjawowo, co sprawia, że stanowią wektor przyczyniający się do dalszej transmisji wirusa. Do najczęstszych objawów infekcji SARS-CoV-2 należą: gorączka, kaszel oraz nasilone zmęczenie. Na wczesnym etapie rozwoju choroby objawy mogą obejmować także utratę smaku lub zapachu [2]. Rzadziej pojawiające się objawy to: ból gardła, ból głowy, biegunka, wysypka na skórze lub przebarwienia palców rąk i nóg. U niektórych osób COVID-19 powoduje cięższe objawy, takie jak: wysoka gorączka, ból w klatce piersiowej czy duszności. Poważne objawy wymagają hospitalizacji. Do najcięższych przypadków zakażenia (oraz zagrożenia życia) dochodzi, gdy dodatkowo pojawiają się objawy neurologiczne (np. osłabienie mięśni, udar, drgawki, mrowienie lub drętwienie rąk i stóp) i/lub objawy żołądkowo-jelitowe (np. utrata apetytu, nudności, wymioty, biegunka) [3]. Według stanu na 20 września 2021 r. odnotowano 4,7 mln potwierdzonych zgonów i 229 mln potwierdzonych przypadków zakażenia SARS-CoV-2, wirusem wywołującym COVID-19 [4]. Od początku pandemii transmisję wirusa i śmiertelność ograniczano za pomocą szeregu środków: działań zapobiegawczych ze strony osób, w tym dystansu społecznego, noszenia masek na twarz, higieny rąk i redukcji kontaktów interpersonalnych do otoczenia. Szybko opracowane i wdrożone testy w celu identyfikacji osób zakażonych wirusem, a także prewencyjne reakcje rządów, w tym zamykanie szkół i miejsc pracy, zakazy zgromadzeń publicznych, ograniczenia w podróży i nakazy pozostania w domu, również przyczyniły się do ograniczania rozwoju pandemii [5, 6]. Obecnie, po pomyślnym opracowaniu, ocenie i produkcji wielu szczepionek, rządy traktują szczepienia jako podstawowe rozwiązanie zapobiegające rozwojowi pandemii.
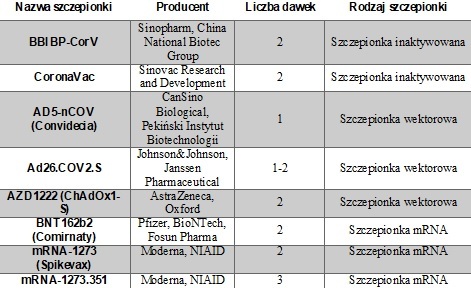
Tab. 1. Szczepionki dopuszczone do bezpiecznego obrotu. Na podstawie WHO [9].
Statystyki z 20 września 2021 r. wskazują, że w pełni zaszczepionych jest obecnie 2,51 mld ludzi na całym świecie (32,2% populacji) [7]. W Polsce osoby w pełni zaszczepione stanowią 50,7% całej populacji kraju [8]. Zgodnie z monitem WHO na dzień 31 sierpnia 2021 r. w fazie badań klinicznych znajduje się 112 nowych szczepionek, zaś aż 185 szczepionek – w fazie badań przedklinicznych [9]. Raport ten dowodzi, że w fazie IV badań klinicznych (wykonywanych po wypuszczeniu leków na rynek) znajduje się 8 szczepionek (Tab. 1), których skuteczność oraz bezpieczeństwo będą porównywane w niniejszym artykule. Warto zauważyć, że na powyższej liście brakuje jednej z bardzo medialnych szczepionek: GamCOVID-Vac (znanej jako Sputnik V), opracowanej przez rosyjskie Narodowe Centrum Epidemiologii i Mikrobiologii Gamaleya. Znajduje się ona w III fazie badań [9] i nie jest dopuszczona do obiegu w Europie lub USA, ale stosowana w krajach azjatyckich (m.in. Rosji, Indiach, Kazachstanie), afrykańskich (m.in. Gwinei, Gabonie, Kamerunie), środkowoamerykańskich (m.in. Meksyku, Nikaragui, Hondurasie), południowoamerykańskich (m.in. Boliwii, Argentynie, Paragwaju) oraz niektórych krajach europejskich na podstawie prawa krajowego (Serbii, Czarnogórze, na Węgrzech). Prawdopodobieństwo rejestracji tej szczepionki przez Europejską Agencję Leków w najbliższych miesiącach jest wysokie, gdyż od marca 2021 r. trwa przegląd bezpieczeństwa i skuteczności tego preparatu.
Wśród szczepionek znajdujących się w IV fazie badań klinicznych wyróżniamy ich trzy rodzaje, różniące się mechanizmem działania (Ryc. 1). Szczepionki inaktywowane powstają na skutek inaktywacji chorobotwórczej aktywności wirusa poprzez czynniki chemiczne lub fizyczne (temperaturę, promieniowanie), co uniemożliwia replikację wirusa. Układ immunologiczny pacjenta jest stymulowany niespecyficznie, całą, nieszkodliwą cząsteczką wirusa. Główną zaletą tego typu szczepionki jest możliwość szybkiej produkcji dużej liczby dawek oraz niski koszt jej wytworzenia [10]. Drugim rodzajem są szczepionki wektorowe, które zawierają zmodyfikowany o białko docelowe wirus inny niż ten, który powoduje chorobę. Ten rodzaj szczepionki wykorzystuje nieszkodliwy dla człowieka wirus jako przekaźnik określonego materiału genetycznego, kodującego białka wirusowe, wywołujące reakcję odpornościową. Zaletą tego typu szczepionek jest przede wszystkim krótki czas potrzebny na opracowanie platformy wirusowej oraz większa specyficzność działania (niższe prawdopodobieństwo konieczności stosowania dawek przypominających) w porównaniu do szczepionek inaktywowanych [11]. Szczepionki mRNA zawierają materiał z wirusa wywołującego COVID-19, który daje komórkom gospodarza instrukcję, jak wytworzyć nieszkodliwe białko, które jest unikalne dla wirusa SARS-Cov-2. Po wykonaniu kopii docelowego białka komórki gospodarza niszczą materiał genetyczny ze szczepionki. Układ immunologiczny kontroluje homeostazę komórkową i wykrywa obecność obcego białka. W związku z tym prowadzona jest przyspieszona produkcja komórek immunologicznych – limfocytów T i limfocytów B, których celem jest usunięcie patogenu z organizmu oraz wytworzenie pamięci immunologicznej, jeśli w przyszłości organizm zostanie nim zakażony [12-14].
Nie są to jedyne rodzaje szczepionek przeciwko wirusowi SARS-Cov-2, gdyż w III fazie badań klinicznych znajdują się także szczepionki białkowe (NVX-CoV2373, COVAX-19, CIGB-66, GBP510) oraz szczepionka oparta na uzyskanym w wyniku odwróconej transkrypcji cDNA (nCov). Szczepionki białkowe zawierają niezjadliwe podjednostki białka wirusa SARS-CoV-2. Układ immunologiczny osoby szczepionej rozpoznaje wyżej wspomniane, obce dla organizmu białka i w odpowiedzi produkuje limfocyty T oraz przeciwciała, które stanowią odporność skierowaną przeciwko danej strukturze biochemicznej wirusa [16]. Najczęściej stosowanym białkiem wirusowym wykorzystywanym jako matryca odpornościowa jest białko S kolca koronawirusa. Białko to składa się z dwóch podjednostek – S1, która wiąże receptor enzymu konwertującego angiotensynę typu 2 (ACE2) oraz S2, która po obróbce enzymatycznej umożliwia połączenie wirusa z błoną komórkową zakażonej komórki gospodarza, doprowadzając do fuzji [17].
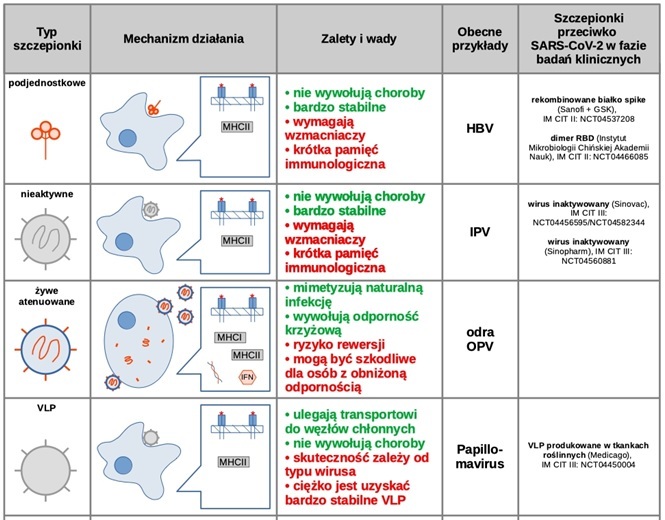
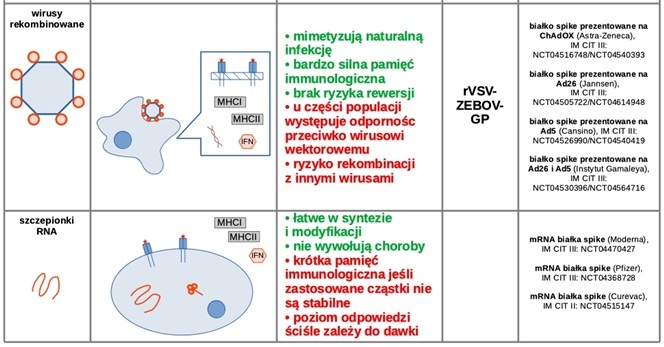
Ryc. 1. Mechanizm działania wybranych rodzajów szczepionek przeciwko COVID-19 [15].
Skuteczność szczepionek
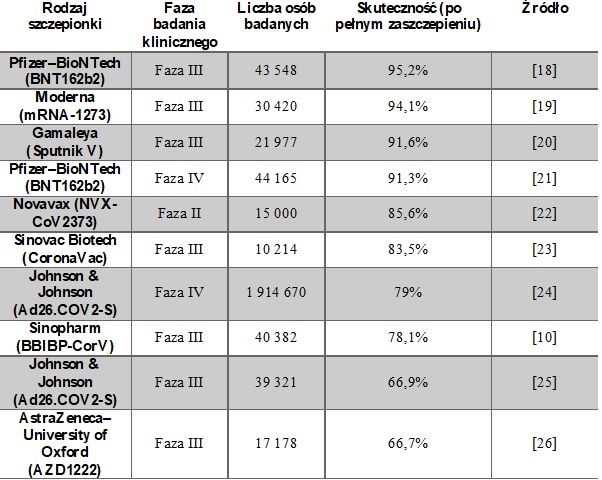
Tab. 2. Szacowana skuteczność poszczególnych rodzajów szczepionek. Na podstawie wyników badań klinicznych, analiz kohortowych i metaanaliz [10, 18-26].
Skuteczność szczepionek przeciw SARS-CoV-2, przedstawiona w tabeli 2, została obliczona na podstawie wyników uzyskanych podczas badań klinicznych w oparciu o określone punkty końcowe (kryteria zakończenia poszczególnych badań), które różnią się pomiędzy badaniami. Wartości te są istotne z punktu widzenia zatwierdzenia szczepionek do stosowania praktycznego. Warto zaznaczyć, że niekoniecznie odzwierciedlają one wpływ szczepień w rzeczywistym świecie, zwłaszcza gdy do badań klinicznych szczepionek włączono głównie młodsze, zdrowe osoby dorosłe w porównaniu z osobami najbardziej narażonymi na ciężkie choroby, a same badania przeprowadzono w czasie, gdy nie raportowano niektórych wariantów SARS-CoV-2 (np. badanie fazy III szczepionki BNT162b2 opublikowane w 2020 r.). Dlatego ważne jest, aby zrozumieć zakres i czas trwania ochrony przed zakażeniem lub chorobą we wszystkich grupach wiekowych i populacjach. W przypadku COVID-19 jest to szczególnie ważne, biorąc pod uwagę wyższe ryzyko ciężkiej choroby u osób starszych (w wieku ponad 70 lat) [27]. W związku z wysoką zmiennością wirusa oraz spadkiem odporności w czasie aktualnie wprowadza się dawki przypominające, które mają na celu wzrost stężenia swoistych przeciwciał i przedłużenie odporności po szczepieniu podstawowym.
Bezpieczeństwo szczepionek
Zarówno w przypadku skuteczności, jak i bezpieczeństwa szczepionek należy opierać się na danych statystycznych, marginalizując dowody anegdotyczne, przy jednoczesnym pełnym zaangażowaniu w uzyskanie maksymalnie dokładnych i kompletnych danych dotyczących ilości i jakości poszczepiennych zdarzeń niepożądanych. Na wstępie należy jednak bezspornie stwierdzić, że korzyści z przyjęcia dowolnej szczepionki (zatwierdzonej przez WHO) w sposób przytłaczający przewyższają ryzyko wynikające z ich podania. Bezpieczeństwo poszczególnych szczepionek najlepiej ukazuje studium dostępnych badań kohortowych. Do dnia 10 września 2021 r. w Kanadzie podano łącznie 54 129 701 dawek szczepionki. Badania uwzględniały wyłącznie szczepionki BNT162b2 (Pfizer-BioNTech), mRNA-1273 (Moderna) oraz AZD1222 (AstraZeneca-Oxford). Zdarzenia niepożądane zgłosiło 15 298 osób (0,029% wszystkich podanych dawek, 28,6 zgłoszeń na 100 000 podanych dawek). Zgłoszenia jednego lub większej liczby skutków ubocznych zaszczepienia notowano średnio co 3 osoby na każde 10 000 zaszczepionych. Spośród 15 298 zgłoszeń zdarzeń niepożądanych 4 172 uznano za poważne (0,008% wszystkich podanych dawek, 7,8 zgłoszeń na 100 000 podanych dawek) [28]. W ramach monitoringu przebiegu szczepień zebrano dane dotyczące niekorzystnych zdarzeń poszczepiennych (AESI, ang. Adverse Events of Special Interest). Są to, z góry określone i skategoryzowane pod kątem poszczególnych anatomicznych układów narządów, zdarzenia istotne z medycznego punktu widzenia, które mogą być przyczynowo związane ze szczepionką. Na podstawie dostępnych statystyk uzyskanych na grupie 2 879 poważnych zgłoszeń stwierdzono występowanie zróżnicowania zdarzeń niepożądanych w zależności od podawanego rodzaju szczepionki (Tab. 3).
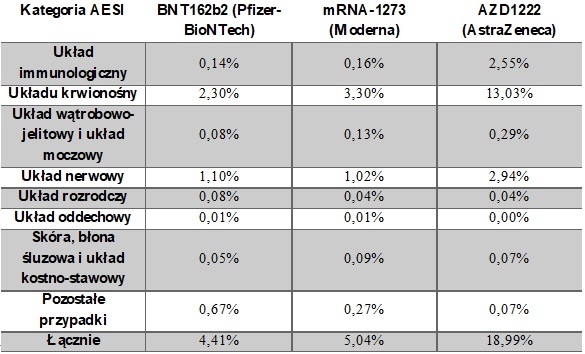
Tab. 3. Całkowita częstość występowania danego zdarzenia niepożądanego na 100 000 podanych dawek w zależności od podanej szczepionki [28].
Do najpowszechniejszych zdarzeń niepożądanych zaliczane są: zapalenie mięśnia sercowego (1,34%), porażenie nerwu twarzowego (0,88%) oraz zatorowość płucna (0,54%). Podobne doniesienia napływają z Norwegii, gdzie monitoring szczepień szacuje wskaźnik występowania zdarzeń niepożądanych na poziomie 0,004% (2 784 zgłoszeń na 7 479 000 dawek szczepionki). Również w tym kraju najpowszechniejsze poważne skutki uboczne dotykają układu sercowo-naczyniowego pacjentów (głównie zapalenie mięśnia sercowego oraz zapalenie osierdzia) [29]. Do dnia 14 września 2021 r. w Norwegii zgłoszono łącznie 203 zgonów następujących wkrótce po zaszczepieniu przeciwko COVID-19. Większość zgonów miała miejsce wśród osób starszych, korzystających z opieki pielęgniarskiej oraz mieszkańców domów opieki. Po analizie pierwszych 100 zgonów zgłoszonych po przyjęciu szczepionki BNT162b2 Norweska Agencja Leków ustaliła, że niepożądane reakcje na szczepionki u pacjentów w starszym wieku oraz z chorobami współistniejącymi mogą zapoczątkować kaskadę powikłań, co w najgorszym przypadku może prowadzić do przedwczesnej śmierci [30]. W przypadku osób w wieku poniżej 60 lat otrzymano 11 zgłoszeń zgonów, z których 4 dotyczą bardzo rzadkiego, ale poważnego działania niepożądanego, jakim jest zakrzepica z zespołem małopłytkowości (TTS) po zaszczepieniu szczepionką AZD1222 [31]. W związku ze śmiercią tych pacjentów norweski rząd postanowił zaprzestać podawania tej szczepionki w Norwegii, nawet na zasadzie dobrowolności. Na podobny krok zdecydowały się także rządy Danii, Francji, Holandii, Szwecji oraz Włoch.
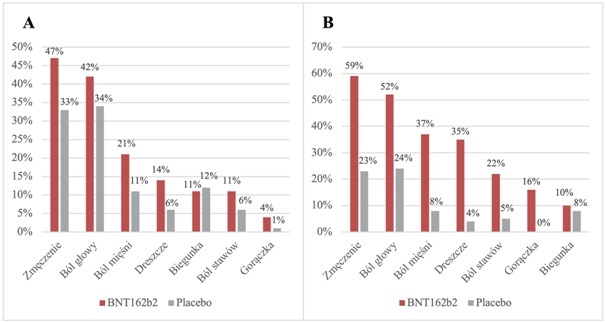
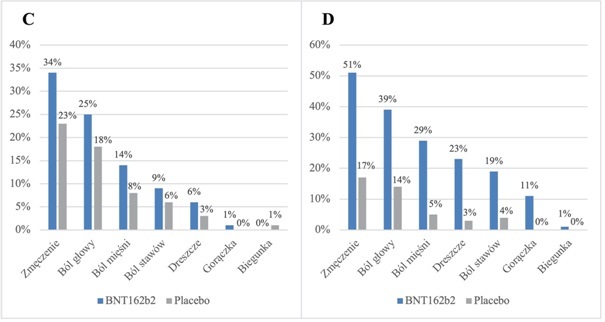
Ryc. 2. Najpowszechniejsze reakcje ogólnoustrojowe zgłaszane przez pacjentów poniżej 55. r. ż. (A i B) lub powyżej 55. r. ż. (C i D) w ciągu 7 dni po wstrzyknięciu pierwszej dawki (A i C) lub drugiej dawki (B i D) szczepionki BNT162b2 lub placebo (n = 8183) [18].
Również Stany Zjednoczone prowadzą program monitoringu poszczepiennego. Do 13 września 2021 r. ponad 178 mln ludzi w USA zostało w pełni zaszczepionych przeciwko COVID-19. W tym samym czasie Centers for Disease Control and Prevention (CDC) otrzymało 12 712 zgłoszeń informujących o poszczepiennych zdarzeniach niepożądanych, kończących się hospitalizacją lub śmiercią pacjenta (0,008%). Opinię publiczną poinformowano, że ponad 86% przypadków śmierci dotyczyła pacjentów powyżej 65. roku życia. Pacjenci z tej grupy wiekowej stanowili także 70% osób hospitalizowanych z powodu skutków ubocznych szczepionki [32]. Należy jednak zaznaczyć, że prezentowane w raporcie dane były zebrane w sposób pasywny, więc nie są one ani kompletne, ani reprezentatywne (nie potwierdzają z pełną pewnością, że zgon nastąpił w wyniku podania szczepionki).
Z powodu pionierskiego charakteru szczególnie restrykcyjnym badaniom bezpieczeństwa poddawane były szczepionki mRNA. W analizach pośrednich, na grupie ponad 6 200 000 zaszczepionych, wykazano brak znaczących powiązań między szczepionkami mRNA a wystąpieniem poważnych problemów zdrowotnych (takich jak ostry zawał mięśnia sercowego, udar niedokrwienny mózgu, zapalenie wyrostka robaczkowego) w zakresie od 1 do 21 dni po szczepieniu [33]. Łagodne, ogólnoustrojowe zdarzenia niepożądane były zgłaszane częściej przez zaszczepionych w wieku od 16 do 55 lat, niż przez osoby starsze i występowały częściej po drugiej dawce, niż po pierwszej (Ryc. 2). Ogólnoustrojowe oraz lokalne skutki uboczne po otrzymaniu szczepionki mRNA występowały częściej (1,6 razy po pierwszej dawce AZD1222 i 2,9 razy po pierwszej dawce BNT162b2) wśród osób, które szczepiły się po przejściu COVID-19, w porównaniu do grupy, która nie przeszła zarażenia wirusem [34]. W odrębnym badaniu szczepionki BNT162b2 na grupie 884 824 osób potwierdzono zaś, że szczepienie nie jest powiązane ze zwiększeniem ryzyka zapalenia mięśnia sercowego, powiększenia węzłów chłonnych oraz zakrzepicy żył głębokich, co potwierdzają także obserwacje monitoringu [35].
W raporcie opublikowanym przez amerykańską Agencję Żywności i Leków (FDA, ang. Food and Drug Administration) stwierdzono, że najczęstszymi reakcjami na podanie szczepionki BNT162b2 były: ból w miejscu wstrzyknięcia (84,1%), zmęczenie (62,9%), ból głowy (55,1%), ból mięśni (38,3%), dreszcze (31,9%), ból stawów (23,6%), gorączka (14,2%). Powiększone węzły chłonne wystąpiły u 0,3% pacjentów. FDA poinformowała, że u 4 na 43 548 pacjentów, którzy otrzymali szczepionkę, wystąpiło porażenie nerwu twarzowego [36]. Dane te są porównywalne z wynikami uzyskanymi podczas badań klinicznych III fazy prowadzonych przez firmę Pfizer [18]. W analogicznym raporcie dla szczepionki mRNA-1273 najczęstszymi działaniami niepożądanymi były: ból w miejscu wstrzyknięcia (91,6%), zmęczenie (68,5%), ból głowy (63,0%), ból mięśni (59,6%), ból stawów (44,8%) i dreszcze (43,4%). 3 na 30 350 pacjentów doświadczyło porażenia nerwu twarzowego lub paraliżu mięśni twarzy. CDC informuje, że 11% pacjentów doświadczyło obrzęku węzłów chłonnych po pierwszej dawce, zaś 16% po drugiej dawce szczepionki [37]. Raport dotyczący szczepionki Johnson & Johnson stwierdza, że najczęstszymi reakcjami po podaniu szczepionki były: ból w miejscu wstrzyknięcia (50,2%), zmęczenie (38,2%), ból głowy (38,9%), ból mięśni (33,2%), nudności (14,2%) i gorączka (9,0%). Reakcje te występowały częściej u pacjentów poniżej 60. roku życia. Ból w miejscu wstrzyknięcia trwał średnio 2 dni, ale u 2,3% pacjentów potrafił przeciągać się nawet do 7 dni [38]. Zgodnie z podsumowaniem Brytyjskiej Agencji Regulacyjnej ds. Leków i Opieki Zdrowotnej (MHRA, ang. Medicines and Healthcare Regulatory Authority) najczęściej zgłaszanymi działaniami niepożądanymi szczepionki AZD1222 były: tkliwość w miejscu wstrzyknięcia (63,8%), ból w miejscu wstrzyknięcia (54,3%), ból głowy (52,7%), zmęczenie (53,0%), ból mięśni (43,9%), złe samopoczucie (44,4%), gorączka (33,5%), dreszcze (32,2%), bóle stawów (26,6%) i nudności (22,2%). Większość działań niepożądanych miała nasilenie łagodne do umiarkowanego i zwykle ustępowała w ciągu kilku dni po szczepieniu. W porównaniu z pierwszą dawką działania niepożądane zgłaszane po drugiej dawce były łagodniejsze i zgłaszane rzadziej [39]. Jak wspomniano powyżej, po podaniu szczepionki AZD1222 odnotowuje się również występowanie zakrzepicy z zespołem małopłytkowości u osób powyżej 60. roku życia, która może często powodować śmierć pacjenta. Ryzyko wystąpienia choroby szacuje się na 3 osoby na 100 000 dawek [40]. Choroba ujawnia się klinicznie od 5 do 20 dni po szczepieniu.
W przypadku szczepionek chińskich nie ma raportów z badań kohortowych oraz metaanaliz, jednakże na podstawie poszczególnych artykułów można wnioskować, że szczepionki produkowane przez firmy Sinovac (CoronaVac) oraz Sinopharm (BBIBP-CorV) wykazują zadowalający stopień bezpieczeństwa [41]. W przypadku badań szczepionki CoronaVac na grupie 11 303 pacjentów nie obserwowano zdarzeń niepożądanych 4. stopnia lub zgonów w okresie badania. Autorzy badania stwierdzili znacznie mniej zgłoszeń wśród uczestników, którzy otrzymali tę szczepionkę, w porównaniu z tymi, którzy otrzymali inne szczepionki (wspomniane w powyższych akapitach). Do najpowszechniejszych skutków ubocznych zaliczono: zmęczenie (8,2%), ból głowy (5,9%), ból mięśni (4,0%), ból w miejscu wstrzyknięcia (2,7%), odczucie chłodu (2,5%) [23]. Wyniki te pokrywają się z doniesieniami z badań klinicznych tej szczepionki prowadzonymi w fazie I oraz II [42]. Najnowsze doniesienia pochodzące z badań klinicznych IV fazy przeprowadzanych w Brazylii informują, że szczepionka CoronaVac traci swoją skuteczność w przypadku narażenia na warianty koronawirusa inne niż alfa i beta. W badaniu 53 176 pracowników służby zdrowia 46 884 (88%) otrzymało co najmniej jedną dawkę CoronaVac, a 2656 (5%) z nich poddano testom RT-PCR. Szczepienie przynajmniej jedną dawką wiązało się ze zmniejszeniem o 50% prawdopodobieństwa objawowego zakażenia SARS-CoV-2, jednakże szacowana skuteczność jednodawkowej szczepionki CoronaVac w tym badaniu wyniosła zaledwie 35,1% [43]. W przypadku szczepionki Sinopharm dostępne są niestety wyłącznie szczątkowe informacje. W badaniach szczepionki BBIBP-CorV, przeprowadzonych we współpracy z Instytutem Produktów Biologicznych Wuhan, pacjenci zgłaszali zdarzenia niepożądane podobne do notowanych w przypadku szczepionek wektorowych oraz bazujących na technologii mRNA, w tym: ból w miejscu wstrzyknięcia (42,2%), zmęczenie (12,2%), ból głowy (9,6%), osłabienie (9,3%), ból mięśni (6,3%), ból pleców (4,1%), nudności i wymioty (1,2%). Objawy te nasiliły się po przyjęciu drugiej dawki szczepionki, szczególnie w przypadku kobiet [44].
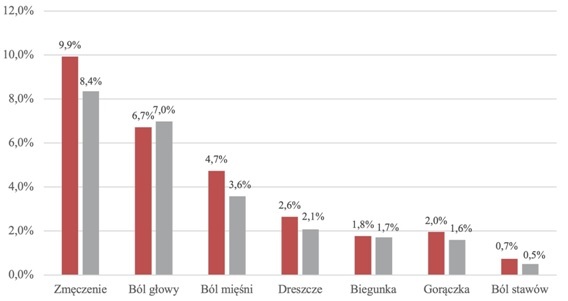
Ryc. 3. Najpowszechniejsze reakcje ogólnoustrojowe po wstrzyknięciu szczepionki CoronaVac (n = 6646) lub placebo (n = 3568) [23].
Podsumowanie
Szacuje się, że w 2021 r. firmy farmaceutyczne mogły wyprodukować ok. 12 mld dawek szczepionek przeciw COVID-19. Wiele krajów o wysokim dochodzie kupiło wystarczającą ilość, aby podać dodatkowe dawki szczepionki swoim obywatelom. Dodatkowo zalecane trzecie dawki przypominające gwałtownie zwiększyły zapotrzebowanie na szczepionki. Wśród krajów o niskim dochodzie prawie 1/3 zapotrzebowania na szczepienia była pokrywane przez chińskie szczepionki inaktywowane, jednak nowe doniesienia dotyczące ich skuteczności i bezpieczeństwa sprawiają, że niektóre kraje szukają korzystniejszych opcji. Większość krajów o niskich i średnich dochodach opiera się na programie COVAX (ang. COVID-19 Vaccines Global Access Facility), którego celem jest zapewnienie sprawiedliwego dostępu wszystkich krajów do szczepionek wystarczających do zaszczepienia 20% ich populacji [45]. Szczególnie kraje o niskich dochodach stoją przed wielkimi wyzwaniami związanymi z szczepieniami, wśród których znajdują się m.in.: wątpliwości społeczne antyszczepionkowców, niska dostępność zasobów, nieufność do źródeł przekazujących informacje o szczepionkach, nieadekwatny łańcuch dostaw czy brak koordynacji w sektorze opieki zdrowotnej [46-48]. W celu intensyfikacji wyszczepiania populacji rządy muszą klarownie dystrybuować informacje dotyczące zdrowia publicznego oraz szczepień przeciwko COVID-19. Informacje te powinny być dostarczane w zrozumiałym języku i odpowiednich ramach kulturowych, co może odegrać zasadniczą rolę w zwiększeniu ogólnej gotowości społeczeństwa do szczepień. Na zakończenie tego rozważania należy zadać sobie dwa pytania:
* Czy uda się zapobiec lokalnym kryzysom pandemicznym, chroniąc zdrowie populacyjne? Casus włoski pokazał, że nawet w czołowej gospodarce Europy nie było to możliwe [49]. Obecnie wciąż powtarzają się lokalne wybuchy ognisk chorobowych, czego obrazem jest wzrost liczby ciężkich przypadków COVID-19 w Izraelu, nawet mimo wysokiego wskaźnika zaszczepienia obywateli tego kraju (> 60%) [50].
* Czy globalne rozpowszechnianie szczepionek może dorównać szybkości, z jaką zostały opracowane? Silne ruchy antyszczepionkowe usilnie hamują nabywanie odporności populacyjnej [51], zaś zaangażowane siły przerobowe przeznaczone do produkcji szczepionek nadal są niewystarczające. Mimo szybkiej reakcji środowiska naukowego i starań Światowej Organizacji Zdrowia, konkluzja dotycząca potencjalnego całkowitego powstrzymania pandemii w obecnej sytuacji jest mocno pesymistyczna.
Autor: Jakub Knurek, Biotechnolog, Dział Badań i Rozwoju Mabion S.A.
Artykuł pochodzi ze Studenckiego Czasopisma Naukowego „Eureka!”.
























KOMENTARZE